En esta ocasión mi intención es dar una perspectiva general desde el punto de vista molecular de la ateroesclerosis, dirigida principalmente a alumnos de ciclos básicos o alumnos premédicos, siendo una de las afecciones más comunes y con altos índices de morbimortalidad.
Debemos partir de entender que esta afección no comprende una lesión vascular focalizada, por lo contrario, la ateroesclerosis se presenta de modo generalizada en gran parte de la vasculatura arterial de mediano y grande calibre.
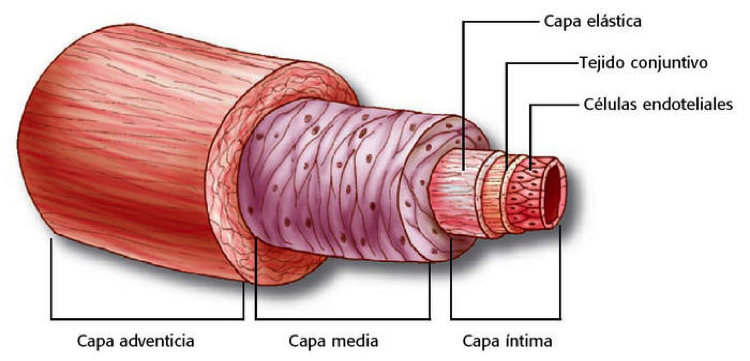
Vamos a partir recordando conceptos básicos de la composición de las arterias a nivel histológico.
Recordemos que las arterias tienen tres capas de tejido descritas con características diferentes. Vamos de adentro hacia fuera:
- La túnica íntima: compuesta de un endotelio simple plano, membrana basal y una capa de tejido conjuntivo adyacente al endotelio.
- La túnica media: es está compuesta por miocitos de tipo liso -que constituyen la porción muscular de las arterias-, fibras de elastina y fibras de colágeno en proporciones variables.
- La túnica adventicia: una última capa de tejido conjuntivo laxo con fibras de colágeno y fibroblastos.
La ateroesclerosis es el engrosamiento de las paredes de las arterias provocando una estenosis en la región afectada. Esto se debe al depósito de lípidos -contenidos en lipoproteínas– en la túnica íntima de las arterias.
El principal riesgo la formación de una placa de ateroma data en el flujo alto de, específicamente, lipoproteína de baja densidad (LDL), esto por su composición alta en colesterol. La formación de esta placa se favorece en regiones vasculares de mayor flujo sanguíneo, por ejemplo, en bifurcaciones arteriales.
Esto ocurre siendo que el primer elemento necesario para la formación de esta placa es la inclusión de lípidos en la túnica íntima de las arterias. Esta inclusión ocurre por un mecanismo muy lógico: El alto tránsito de lipoproteínas aumenta la presión de lípidos en la sangre haciendo más permeables las paredes de los vasos a lípidos, esto porque recordemos que las membranas celulares, tanto del endotelio de la íntima y los miocitos lisos, son abundantes en lípidos. Esto explica que a mayor flujo sanguíneo, mayor presión de las LDL contra las paredes del vaso, aumentando su permeabilidad e incluyéndose en la túnica íntima de la arteria.
Lo siguiente en la formación de la placa nos exige recordar rápidamente una célula del linaje blanco de la sangre. Los monocitos son células que son liberadas al torrente sanguíneo con el fin de convertirse en macrófagos de tejidos específicos.
Como mencionamos los monocitos buscan tejidos donde haya necesidad de hacer fagocitosis, por lo tanto las células del endotelio del vaso liberan factores de adhesión para monocitos; en el momento que los monocitos se unen a esta inclusión lipídica empiezan a fagocitar los lípidos acumulados y se especializan en macrófagos.
Para fines conceptuales cabe mencionar que cuando este mecanismo se ve superado por un consistente flujo de LDL, los macrófagos pasan a llamarse células espumosas.
Las plaquetas transitorias empiezan también a manifestarse adhiriéndose al endotelio vascular, liberando factores que obligan a los miocitos a aproximarse a la íntima.
Todo esto; depósitos lipídicos, los macrófagos convertidos en células espumosas y la migración de los miocitos a la túnica arterial íntima ocasionan una hiperplasia de esta capa.
El mecanismo antes descrito es, hasta este momento, un mecanismo de retroalimentación útil ya que la hiperplasia de la íntima resulta en un engrosamiento de las paredes del vaso, pero no necesariamente representa una disminución de la luz del mismo.
Conforme al tránsito de LDL se mantiene constante y sigue evolucionando la aplaca de ateroma, se comienza a observar, ahora sí, una estenosis de la luz de la arteria.
Lo siguiente en esta evolución fisiopatológica es la apoptosis de las células espumosas (antes macrófagos, antes monocitos) al verse superadas por la cantidad de colesterol a fagocitar. Se le conoce como núcleo lipídico al conjunto de los restos de la apoptosis de las células, el colesterol liberado y otras células que intentan, ingenuamente, aún poder limpiar (fagocitando) todo lo anterior.
El tejido alrededor de este núcleo se comienza a fibrar, gracias a la acción de miofibroblastos, formando una cápsula de tejido fibroso que mantiene al resto dentro de la túnica íntima de la arteria.
Hasta este punto tenemos una lesión arterial severa. Recapitulando la turbulencia sanguínea hace que parte de los LDL (que hay circulando en alta cantidad) se depositen en la túnica íntima de la arteria, donde llegan los monocitos que al fagocitar lípidos (principalmente colesterol) se especializan en macrófagos que a su vez se denominan células espumosas, la agregación plaquetaria atrae células musculares, las células espumosas entran en apoptosis al verse superadas.
Veamos el riesgo de todo esto: tenemos cristales de colesterol, restos de la apoptosis de las células espumosas, plaquetas y células musculares que se encuentran, afortunadamente, contenidas en una cápsula de tejido fibroso. El riesgo es muy sencillo y consiste en dos factores que van a provocar la inestabilidad de la cápsula fibrosa:
- En este núcleo lipídico se genera una inflamación consecuente de la apoptosis masiva de células espumosas que puede generar factores que induzcan la apoptosis de células musculares, entre ellas miofibroblastos encargados de dar resistencia a la cápsula fibrosa. La muerte celular de células originadoras de fibras y además una masiva liberación de calcio contenido en las células musculares apoptóticas calcificando la cápsula, ocasionan una inestabilidad severa en esta.
- – Las células espumosas que entraron en apoptosis solían ser macrófagos con gránulos enzimáticos. Con la apoptosis se liberan enzimas entre ellas proteasas que irán cavando en las proteínas (principalmente colágena) de la cápsula fibrosa terminando de romperla y liberando a la luz del vaso este contenido que inducirá una cascada de coagulación formando un trombo.
Después de lo antes explicado, el riesgo de lesión aguda está de más comentarlo. Lo dejo a su imaginación sabiendo que podemos encontrar lesiones isquémicas de todo tipo; coronarias, cerebrales, cólicas, etc.
Glosario de términos.
Les dejo un glosario de términos como recordatorio de algunos conceptos o para facilitar la lectura de alumnos básicos o premédicos.
- Bifurcación: región donde un vaso se divide en dos ramas.
- Endotelio: un endotelio es un tejido de estructura epitelial que conforma la pared o recubre una cavidad.
- Estenosis: consiste en el estrechamiento de un conducto corporal fisiológico.
- Fagocitosis: es el proceso mediante el cual una célula incorpora a alguna otra célula o partícula sólida a su interior mediante el uso de su membrana plasmática, con el fin de usar enzimas lisosómicas para digerir el material fagocitado.
- Fibras de colágeno: son fibras de proteína colágeno sintetizada por células especializadas en la formación de las fibras. Son fibras resistentes que no permiten mucha tracción.
- Fibras de elastina: son fibras de proteína elastina encargadas de conferir al tejido elasticidad.
- Fibroblastos: son células especializadas del tejido conjuntivo, encargadas de la síntesis de proteínas formadoras de fibras.
- Isquemia: la isquemia es la ausencia de oxígeno en un tejido, por la disminución del flujo sanguíneo.
- Lesión vascular focalizada: daño en una región específica de un vaso sanguíneo.
- LDL: lipoproteínas de baja densidad características de acarrear alto contenido de colesterol.
- Lipoproteínas: son complejos macromoleculares donde las proteínas ayudan a formar un medio de transporte para los lípidos, que por su naturaleza no pueden estar disueltos en sangre.
- Macrófagos: son células especializadas encargadas de la fagocitosis.
- Membrana basal: es una matriz extracelular con fibras y diferentes componentes que confieren una base a las células que conforman los epitelios.
- Miocitos: células de tejido muscular.
- Miofibroblastos: son células con funciones de células de músculo liso y a la vez con la capacidad de formar fibras.
- Monocitos: son células resultantes de la hematopoyesis en la médula ósea que salen a circular en sangre y al encontrar un tejido que requiera de fagocitosis de algún componente pasan a diferenciarse en macrófagos tisulares.
- Permeabilidad: es una propiedad física que refiere a la resistencia de una barrera física a ser penetrada. Una membrana permeable permitiría el paso de cualquier sustancia mientras que una impermeable de ninguna.
- Tejido conjuntivo: es el tejido conjuntivo encargado de dar estabilidad y unión a otros tejidos del cuerpo. Es escaso en células en comparación a la cantidad de fibras que le confieren rigidez y/o elasticidad.